大腸がんとは
 大腸がんは、大腸の粘膜から発生する悪性腫瘍です。日本人のがん罹患や死亡数において上位を占めるがんで、男性では第3位、女性では第1位の死亡数です。多くは良性ポリープから段階的に発生し、年月をかけてがん化すると考えられています。
大腸がんは、大腸の粘膜から発生する悪性腫瘍です。日本人のがん罹患や死亡数において上位を占めるがんで、男性では第3位、女性では第1位の死亡数です。多くは良性ポリープから段階的に発生し、年月をかけてがん化すると考えられています。
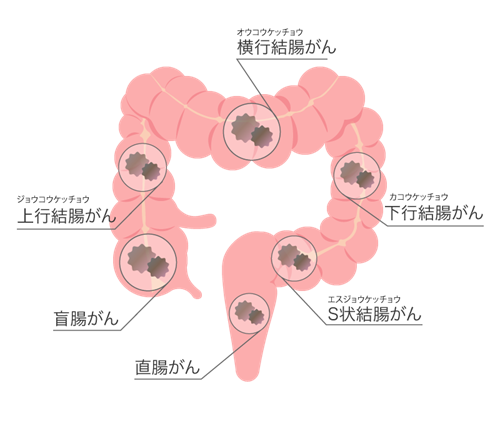
大腸がんは発生部位により結腸がんと直腸がんに分類され、日本人では直腸とS状結腸に多く発生する傾向があります。早期発見により内視鏡治療で根治が望めますが、進行すると根治の可能性が低下するため、定期的な検診により前がん病変の段階で発見し切除することが重要です。
大腸がんの原因
大腸がんは食生活の欧米化が大きな要因とされ、赤肉や加工肉の過剰摂取がリスク因子とされています。食物繊維の不足も危険因子で、便の腸内滞留時間が長くなることで発がん物質との接触時間が増加し、大腸がんの発生につながります。
また、遺伝的要因には家族性大腸腺腫症やリンチ症候群などの遺伝性疾患があり、家族に大腸がん患者がいる場合もリスクが数倍高くなります。潰瘍性大腸炎やクローン病などの炎症性腸疾患もリスク因子です。
大腸がんの初期症状はない?
症状チェックリスト

- 血便が出る
- 便に粘液が混じる
- 便が細くなった
- 排便習慣の変化(便秘と下痢を繰り返す)
- 残便感がある
- 腹部膨満感、不快感が続く
- 原因不明の体重減少
早期大腸がんの多くは無症状で、便潜血検査や大腸カメラ検査で偶然発見されることがほとんどです。
進行した場合の症状
- 腹痛
- 腹部腫瘤を触れる
- 貧血症状
- 腸閉塞症状(激しい腹痛、嘔吐、排便や排ガスがなくなる)
- 全身倦怠感、食欲不振
進行がんでは腫瘍による腸管狭窄や出血により、明らかな症状が出現します。
大腸がんはどこが痛む?
大腸がんによる痛みの部位は、がんの発生場所により異なります。盲腸や上行結腸のがんは、右下腹部から右側腹部の鈍痛として現れることが多く、腫瘍が大きくなるまで症状が出にくい特徴があります。下行結腸やS状結腸のがんは、左下腹部の痛みや違和感として現れ、便秘症状を伴うことが多くなります。
直腸がんでは、肛門付近の痛みや違和感、排便時の痛みとして感じることがあります。また、腫瘍による腸管狭窄が進行すると、腹部全体の激しい痛みや腹部膨満を伴う腸閉塞症状が出現することもあります。ただし、早期がんでは痛みがないことがほとんどで、痛みが出現した時には進行している可能性があります。
大腸がんの検査
大腸がんの検査は検便検査から大腸内視鏡検査まで、段階によって様々な種類があります。
便潜血検査
 大腸がん検診として広く行われる簡便な検査です。便中の微量な血液を検出し、2日法(2日分採取すること)で行います。陽性の場合は大腸内視鏡検査を受ける必要があります。
大腸がん検診として広く行われる簡便な検査です。便中の微量な血液を検出し、2日法(2日分採取すること)で行います。陽性の場合は大腸内視鏡検査を受ける必要があります。
大腸内視鏡検査
(大腸カメラ検査)
正確性の高い検査方法で、大腸全体を直接観察できます。がんやポリープの発見と同時に、組織検査による確定診断が可能です。発見したポリープはその場で切除でき、がん予防にもつながります。
CT検査・その他の画像検査
CT検査では、がんの進行度やリンパ節転移などを評価します。他にもPET-CT検査やMRI検査によって全身的な評価ができます。
大腸がんの進行速度は?
大腸がんの進行は比較的ゆっくりですが、個人差が大きく遺伝的要因や組織型により進行速度は異なります。
| ステージ | 5年生存率 |
|---|---|
| ステージ0(粘膜内がん) | 95%以上 |
| ステージI(粘膜下層〜固有筋層) | 約90% |
| ステージII(漿膜下層〜漿膜) | 約80% |
| ステージIII(リンパ節転移あり) | 約70% |
| ステージIV(遠隔転移あり) | 約20% |
大腸がんの治療
大腸がんの治療は、病期(ステージ)、患者の全身状態、年齢などを総合的に判断して決定されます。
内視鏡治療
早期の大腸がんは、内視鏡的粘膜切除術(EMR)や内視鏡的粘膜下層剥離術(ESD)により根治が望めます。大腸を温存できて機能も保たれるため、QOL(生活の質)を維持できます。日帰りまたは短期入院で治療可能で、治癒率は高い割合を示します。
外科的手術
進行している大腸がんは、腸管切除とリンパ節郭清を行います。状況によっては腹腔鏡による手術が可能で、開腹手術と比較して傷が小さいため術後の回復が早い利点があります。直腸がんでは、可能な限り肛門温存手術を選択しますが、肛門に近い場合は人工肛門となることもあります。
手術が必要な場合は、速やかに提携病院をご紹介させていただきます。
薬物療法
手術後の再発予防として補助的に化学療法を行うことがあります。切除不能な大腸がんには、抗がん剤と分子標的薬を組み合わせた治療により、生存期間の延長とQOLの改善を図ります。









